Вопросы занятия:
1. Особенности ожогов и травм при ядерном взрыве
Ударная волна ядерного взрыва наносит поражение личному составу метательным действием и избыточным давлением, а также косвенным путем - летящими и падающими обломками и другими предметами.
Тяжесть поражения личного состава ударной волной принято делить на четыре степени.
Первая степень - легкие поражения. Наблюдаются в основном оглушение, понижение слуха, головокружение, расстройство речи, возможны также закрытые черепно-мозговые травмы. Все пораженные выйдут из строя немедленно, и будут нуждаться в амбулаторном лечении. Личный состав возвращается в строй в течение от одной недели до полутора месяцев.
Вторая степень - поражения средней тяжести. Таким поражениям присущи повреждения внутренних органов (чаще легких), которые проявляются в умеренных кровотечениях изо рта, носа, ушей; повреждения опорно-двигательного аппарата (разрывы связок, сухожилий, переломы костей). Все пораженные нуждаются в стационарном лечении. Лечение в большинстве случаев заканчивается выздоровлением. В течение 2-3 месяцев в строй возвращается большинство пострадавших.
Третья степень - тяжелые поражения. У пораженных наблюдаются все признаки второй степени, но в более выраженной форме; кроме того - потеря сознания от нескольких часов до нескольких суток. Для сохранения жизни таким пораженным требуется проведение комплекса лечебных мероприятий; исход заболевания сомнительный, смертность может достигать 30%. Возможно возвращение в строй 15-30% пострадавших через 4-8 месяцев.
Четвертая степень - крайне тяжелые поражения, когда наблюдаются резкие нарушения жизненно важных функций организма, сопровождающиеся потерей сознания, расстройством кровообращения и дыхания. Такие поражения заканчиваются смертельным исходом, как правило, в первые сутки
Поражающее действие светового излучения определяется световым импульсом, т. е. количеством световой энергии, падающей на единицу площади, перпендикулярной направлению излучения, за все время свечения источника. Поражение личного состава световым излучением характеризуется ожогами различной степени тяжести открытых и защищенных обмундированием участков кожи, а также поражением глаз. Ожоги могут быть непосредственно от светового излучения или от пламени, возникающего при возгорании различных материалов. Различают четыре степени ожогов.
Ожег первой степени - сопровождается болезненным покраснением кожи и некоторой отечностью. Заживают такие ожоги сравнительно быстро.
Ожег второй степени - характеризуется образованием пузырей и требует специального лечения. Ожег третьей степени - сопровождается образованием язв, омертвением кожи и требует длительного лечения.
Ожег четвертой степени, характеризуется омертвением (обугливанием) кожи и более глубоко лежащих тканей. При лечении пораженных с такими симптомами необходима пересадка кожи.
Поражающее действие проникающей радиации на организм человека обусловливается биологическим действием ионизирующего излучения, в результате этого нарушаются различные жизненные процессы в организме, что приводят к заболеванию лучевой болезнью.
В связи с тем, что все поражающие факторы ядерного взрыва действуют почти одновременно, у людей чаще всего будут наблюдаться комбинированные поражения - сочетание ранений, ожогов, контузий с поражениями от проникающей радиации и радиоактивных веществ. Такие поражения протекают, как правило, тяжело. Травмы и ожоги осложняют течение лучевой болезни, способствуют более быстрому ее развитию. В свою очередь радиационные поражения утяжеляют лечение ран и ожогов даже при сравнительно небольших дозах радиации. При боевых действиях войск на зараженной местности возможно попадание радиоактивных веществ в раны и на ожоговые поверхности человека, что создает опасность получения дополнительных доз облучения.
Комбинированные поражения подразделяются на смертельные, крайне тяжелые, тяжелые, средней тяжести и легкие. При комбинированных поражениях средней тяжести личный состав выходит из строя и нуждается в госпитализации; при легких комбинированных поражениях боеспособность личного состава сохраняется.
2. Проникающие ранения грудной клетки, живота и таза, ранения черепа и позвоночника и оказание первой медицинской помощи при них
2.1. Проникающие ранения грудной клетки, оказание первой медицинской помощи
Конусовидная форма грудной клетки и изменение ее объема во время дыхания часто приводят к сползанию повязок. Бинтование грудной клетки следует выполнять широкими бинтами и применять дополнительные приемы укрепления повязок.
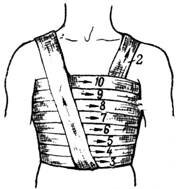
Рис. 1. Спиральная повязка груди |
Для наложения повязок на грудь используют марлевые бинты шириной 10 см, 14 см и 16 см.
Спиральная повязка на грудь. Применяется при ранениях грудной клетки (рис.1).
Перед наложением повязки марлевый бинт длиной около метра укладывают серединой на левое надплечье. Одна часть бинта свободно свисает на грудь, другая – на спину. Затем другим бинтом накладывают закрепляющие круговые туры в нижних отделах грудной клетки и спиральными ходами (3-10) снизу вверх бинтуют грудь до подмышечных впадин, где закрепляют повязку двумя-тремя круговыми турами. Каждый тур бинта перекрывает предыдущий на 1/2 или 2/3 его ширины.
|
Концы бинта, свободно свисающий на грудь, укладывают на правое надплечье и связывают со вторым концом, свисающим на спине. Создается как бы портупея, которая поддерживает спиральные ходы бинта.
Окклюзионная повязка. Накладывается с применением перевязочного пакета индивидуального (ППИ) при проникающих ранениях грудной клетки. Повязка препятствует засасыванию воздуха в плевральную полость при дыхании.
Наружную оболочку пакета разрывают по имеющемуся надрезу и снимают ее, не нарушая стерильности внутренней поверхности. Извлекают булавку из внутренней пергаментной оболочки и вынимают бинт с ватно-марлевыми подушечками. Поверхность кожи в области раны рекомендуется обработать борным вазелином, что обеспечивает более надежную герметизацию плевральной полости. Не нарушая стерильности внутренней поверхности подушечек, разворачивают повязку и укрывают проникающую в плевральную полость рану той стороной подушечек, которая не прошита цветными нитками. Разворачивают прорезиненную наружную оболочку пакета и внутренней поверхностью закрывают ватно-марлевые подушечки.
Края оболочки должны соприкасаться с кожей смазанной борным вазелином. Повязку фиксируют спиралевидными турами бинта, при этом края прорезиненной оболочки плотно прижимают к коже.
При отсутствии пакета перевязочного индивидуального, повязку накладывают с применением малой или большой стерильных повязок. Ватно-марлевые подушечки укладывают на рану и накрывают их бумажной оболочкой повязки, после чего перевязочный материал в области раны фиксируется спиралевидными турами бинта.
2.2. Ранения живота оказание первой медицинской помощи
При наложении повязки на область живота на месте ранения или несчастного случая, для бинтования используются марлевые бинты шириной 10 см, 14 см и 16 см.
Спиральная повязка на живот. В верхней части живота укрепляющие круговые туры накладывают в нижних отделах грудной клетки и бинтуют живот спиральными ходами сверху вниз, закрывая область повреждения. В нижней части живота фиксирующие туры накладывают в области таза над лонным сочленением и ведут спиральные туры снизу вверх (рис. 2).
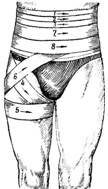
Рис.2.Спиральная повязка на область живота,
укрепленная на бедре турами колосовидной повязки. |
Спиральная повязка, как правило, плохо удерживается без дополнительной фиксации. Повязку наложенную на всю область живота или ее нижние отделы, укрепляют на бедрах с помощью колосовидной повязки.
2.3. Ранения таза, оказание первой медицинской помощи
При наложении повязки на область таза на месте ранения или несчастного случая, для бинтования используются марлевые бинты шириной 10 см, 14 см и 16 см.
Колосовидная повязка на область тазобедренного сустава. Накладывается при повреждениях в области тазобедренного сустава и прилегающих к нему областей.
|
Бинтование осуществляется широким бинтом. Линия перекрещивания туров бинта соответствует той части повязки, которая наиболее надежно фиксирует перевязочный материал, укрывающий рану. По расположению линии перекрещивания туров бинта, различают следующие виды колосовидных повязок: передняя, боковая, задняя, двусторонняя. Различают также восходящую и нисходящую колосовидную повязку.
При повреждении слева, оказывающий помощь держит головку бинта в правой руке и выполняет бинтование слева направо, при повреждении справа – головка бинта в левой руке и бинтование выполняется справа налево.
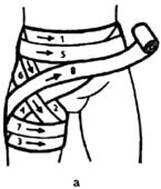
Нисходящая передняя колосовидная повязка (рис. 3 а). Начинается с закрепляющих круговых туров в области таза. Затем бинт ведут на переднюю поверхность бедра и по внутренней боковой поверхности вокруг бедра выходят на его наружную боковую поверхность. Отсюда бинт поднимают косо через паховую область, где он пересекается с предыдущим ходом, на боковую поверхность туловища. Сделав ход вокруг спины, снова ведут бинт на живот. Далее повторяют предыдущие ходы. Каждый тур проходит ниже предыдущего, покрывая его на половину или 2/3 ширины бинта. Повязку заканчивают круговыми ходами вокруг живота.
Восходящая передняя колосовидная повязка (рис. 3 б). Накладывается в обратном порядке в отличие от нисходящей повязки. Укрепляющие круговые туры накладываются в верхней трети бедра. Затем бинт ведут с наружной боковой поверхности бедра через паховую область на живот, боковую поверхность туловища и вокруг туловища по передней поверхности бедра переходят на его внутреннюю поверхность. Далее ходы бинта повторяют, причем каждый последующий тур смещается кверху от предыдущего. Общий вид передней восходящей колосовидной повязки представлен на рис. 4.
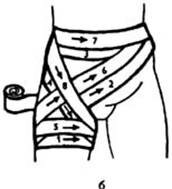
Боковая колосовидная повязка. Накладывается аналогично передней, однако перекрест ходов бинта осуществляют по боковой поверхности тазобедренного сустава.
Задняя колосовидная повязка. Бинтование начинается с укрепляющих круговых туров вокруг живота. Далее бинт через ягодицу больной стороны ведут на внутреннюю поверхность бедра, обходят его спереди и косо поднимают снова на туловище, пересекая предыдущий ход бинта по задней поверхности.
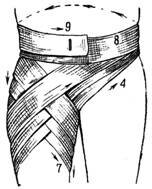
Двусторонняя колосовидная повязка на область таза (рис. 5). Начинается с укрепляющих круговых туров вокруг живота.
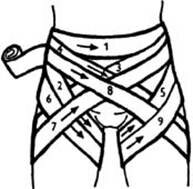
Рис. 5. Двусторонняя колосовидная повязка на область таза. |
С правой стороны живота бинт ведут косо вниз к передней поверхности левого бедра, обходят бедро вокруг до пересечения с предыдущим ходом на передней поверхности бедра. Отсюда поднимают бинт на туловище. Обводят его вокруг спины снова на правую сторону. Далее ведут бинт вниз на правое бедро, обходят его вокруг с внутренней стороны и по передней поверхности пересекают предыдущий тур. Затем снова косо возвращают бинт по передней поверхности живота на туловище, делают полукруговой ход вокруг спины и ведут бинт опять на левое бедро, повторяя предыдущие туры. Каждый последующий тур смещается кверху от предыдущего. Повязку заканчивают фиксирующим циркулярным туром вокруг живота.
|
2.4. Ранения черепа, оказание первой медицинской помощи
Для наложения повязок на голову используют бинт шириной – 10см.
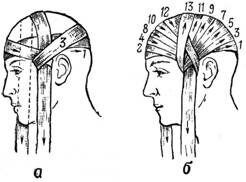
Круговая (циркулярная) повязка на голову. Применяется при небольших повреждениях в лобной, височной и затылочной областях. Круговые туры проходят через лобные бугры, над ушными раковинами и через затылочный бугор, что позволяет надежно удерживать повязку на голове. Конец бинта фиксируется узлом в области лба.
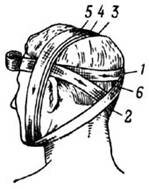
Крестообразная повязка на голову. Повязка удобна при повреждениях задней поверхности шеи и затылочной области (рис. 6). Сначала накладывают закрепляющие круговые туры на голове.
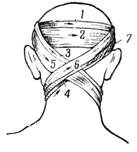
Рис. 6. Крестообразная (восьмиобразная) повязка на голову |
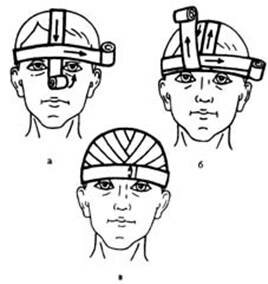
Рис. 7. Этапы наложения повязки «Шапочка Гиппократа»
|
Затем ход бинта ведут косо вниз позади левого уха на заднюю поверхность шеи, по правой боковой поверхности шеи, переходят на шею спереди, ее боковую поверхность слева и косо поднимают ход бинта по задней поверхности шеи над правым ухом на лоб. Ходы бинта повторяют необходимое количество раз до полного закрытия перевязочного материала покрывающего рану. Повязку заканчивают круговыми турами вокруг головы.
Шапочка Гиппократа. Повязка позволяет достаточно надежно удерживать перевязочный материал на волосистой части головы. Накладывают повязку с помощью двух бинтов (рис. 7). Первым бинтом выполняют два – три круговых укрепляющих тура вокруг головы. Начало второго бинта фиксируют одним из круговых туров первого бинта, затем ход второго бинта через свод черепа проводят до пересечения с круговым ходом первого бинта в области лба.
Затем бинт с левой стороны шеи ведут косо по затылку в правую височную область и двумя-тремя горизонтальными циркулярными ходами вокруг головы закрепляют вертикальные туры бинта.
В случае повреждения в области подбородка, повязку дополняют горизонтальными круговыми ходами с захватом подбородка (рис. 10). После выполнения основных туров повязки «уздечка», проводят ход бинта вокруг головы и ведут его косо по затылку, правой боковой поверхности шеи и делают несколько горизонтальных круговых ходов вокруг подбородка. Затем переходят на вертикальные круговые ходы, которые проходят через подчелюстную и теменную области. Далее ход бинта через левую поверхность шеи и затылок возвращают на голову и делают круговые туры вокруг головы, после чего все туры бинта повторяют в описанной последовательности.
При наложении повязки «уздечка» раненый должен держать рот приоткрытым, либо под подбородок во время бинтования подкладывается палец, чтобы повязка не мешала открывать рот и не сдавливала шею.
2.5. Ранения позвоночника, оказание первой медицинской помощи
Пострадавшим с тяжелыми повреждениями позвоночника необходимо обеспечить максимальный покой и быструю эвакуацию наиболее щадящим видом транспорта.
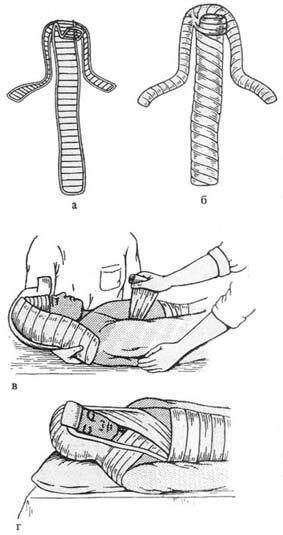
Рис. 11. Транспортная иммобилизация шиной Башмакова:
а – моделирование шины; б - обертывание шин ватой и бинтами; в – прибинтовывание шины к туловищу и голове пострадавшего; г – общий вид наложенной шины |
Транспортная иммобилизация при повреждениях шейного отдела позвоночника. Тяжесть повреждений обусловлена расположенными в области шеи крупными сосудами, нервами, пищеводом, трахеей. Травмы позвоночника и спинного мозга в шейном отделе относятся к наиболее тяжелым повреждениям и нередко приводят к гибели пострадавшего.
Иммобилизация лестничными шинами в виде шины Башмакова. Шину формируют из двух лестничных шин по 120 см. Вначале выгибают одну лестничную шину по боковым контурам головы, шеи и надплечий. Вторую шину выгибают соответственно контурам головы, задней поверхности шеи и грудного отдела позвоночника. Затем, обе шины обертывают ватой и бинтами и связывают между собой, как указано на рисунке (рис. 11). Шину прикладывают к пострадавшему и укрепляют ее бинтами шириной 14 – 16см. Иммобилизацию должны выполнять не менее двух человек: один удерживает голову пострадавшего и приподнимает его, а второй – подкладывает и прибинтовывает шину.
Иммобилизация картонно – марлевым воротником (типа Шанца) (рис. 12).
Воротник может быть заготовлен заранее. Он успешно применяется при переломах шейного отдела позвоночника.
Из картона делают фигурную заготовку размерами 430х140 мм, затем картон обертывают слоем ваты и покрывают двойным слоем марли, края марли сшивают. На концах пришивают по две завязки.
Голову пострадавшего осторожно приподнимают и подводят под шею картонно-марлевый воротник, завязки связывают спереди.
|
Иммобилизация ватно-марлевым воротником (рис. 13).
Толстый слой серой ваты обертывают вокруг шеи и туго прибинтовывают бинтом шириной 14 - 16 см. Повязка не должна сдавливать органы шеи и мешать дыханию. Ширина слоя ваты должна быть такова, чтобы края воротника туго подпирали голову.
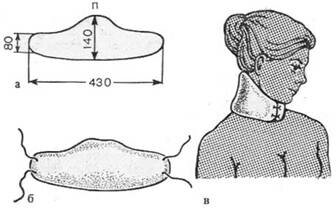
Рис. 12. Картонный воротник типа Шанса:
а – выкройка из картона; б – выкроенный воротник обернут ватой и марлей, пришиты завязки; в – общий вид иммобилизации воротником
|
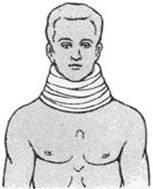
Рис. 13. Иммобилизация шейного отдела позвоночника ватно-марлевым воротником
|
Ошибки транспортной иммобилизации при повреждениях шейного отдела позвоночника:
1. Неосторожное перекладывание больного на носилки. Лучше всего, если голову при перекладывании поддерживает один человек.
2. Иммобилизацию выполняет один человек, что ведет к дополнительной травме головного и спинного мозга.
3. Фиксирующая повязка сдавливает органы шеи и затрудняет свободное дыхание.
4. Отсутствие постоянного наблюдения за пострадавшим в бессознательном состоянии.
Транспортировка пострадавших с повреждениями шейного отдела позвоночника осуществляется на носилках в положении лежа на спине со слегка приподнятой верхней половиной туловища.
Транспортная иммобилизация при повреждениях грудного и поясничного отделов позвоночника. Пострадавшие с травмой позвоночника нуждаются в особо бережной транспортировке, так как возможно дополнительное повреждение спинного мозга. Иммобилизация показана при переломах позвоночника как с повреждением спинного мозга, так и без его повреждения.
Признаки повреждения позвоночника:
- боли в области позвоночника, усиливающиеся при движениях;
- онемение участков кожи на туловище или конечностях;
- больной не может самостоятельно двигать руками или ногами.
Транспортная иммобилизация у пострадавших с повреждениями позвоночника достигается тем, что каким-либо способом устраняют провисание полотнища носилок. Для этого на них укладывают обернутый одеялом фанерный или деревянный щит (доски, фанерные или лестничные шины и др.).
Иммобилизация с помощью лестничных и фанерных шин. Четыре лестничные шины длиной 120 см, обернутые ватой и бинтами, укладывают на носилки в продольном направлении. Под них в поперечном направлении укладывают три – четыре шины длиной 80 см. Шины связывают между собой бинтами, которые с помощью кровоостанавливающего зажима продергивают между просветами проволоки. Аналогичным порядком могут быть уложены фанерные шины. Сформированный таким образом щит из шин сверху укрывают сложенным в несколько раз одеялом или ватно-марлевыми подстилками. Затем на носилки осторожно перекладывают больного.
Иммобилизация подручными средствами. Деревянные рейки, узкие доски и др. укладывают как показано на рисунке (рис. 14) и прочно связывают между собой. Затем накрывают их подстилкой достаточной толщины, перекладывают пострадавшего и фиксируют его. При наличии широкой доски допустимо уложить и привязать пострадавшего на ней (рис.15).
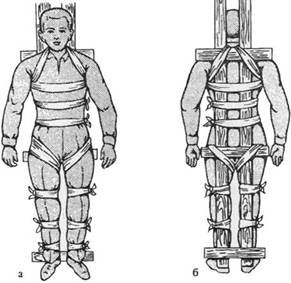
Рис. 14. Транспортная иммобилизация при повреждении грудного и поясничного отделов позвоночника с помощью узких досок:
а – вид спереди; б – вид сзади |
Для транспортировки и переноски раненого можно приспособить снятую с петель дверь. Вместо досок можно использовать лыжи, лыжные палки, жерди, уложив их на носилки. Однако следует очень тщательно обезопасить от давления те участки тела с которыми эти предметы будут соприкасаться, чтобы предупредить образование пролежней.
При любом способе иммобилизации, пострадавшего необходимо фиксировать к носилкам, чтобы он не упал при переноске, погрузке, при подъеме или спуске по лестнице. Фиксацию осуществляют полосой ткани, полотенцем, простыней, медицинской косынкой, специальными ремнями и др. Под поясницу необходимо подкладывать небольшой валик из серой ваты или одежды, что устраняет ее провисание (рис. 16). Под колени рекомендуется подложить свернутую валиком одежду, одеяло или небольшой вещевой мешок. В холодное время года больной должен быть тщательно укутан одеялами.
|
В крайних случаях, при отсутствии стандартных шин и подручных средств, пострадавший с повреждением позвоночника укладывается на носилки в положении на животе (рис. 17).
Ошибки транспортной иммобилизации при повреждениях грудного и поясничного отделов позвоночника:
1. Отсутствие какой-либо иммобилизации - это наиболее частая и грубая ошибка.
2. Отсутствие фиксации пострадавшего на носилках со щитом или шине из подручных средств.
3. Отсутствие валика под поясничным отделом позвоночника.
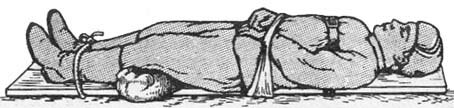
Рис. 15. Транспортная иммобилизация при повреждении грудного и поясничного отделов позвоночника с помощью широкой доски
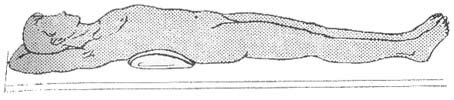
Рис. 16. Положение пострадавшего на щите при повреждении
позвоночника
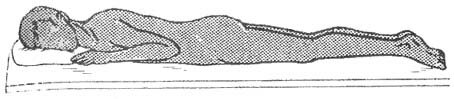
Рис. 17. Положение пострадавшего с повреждением позвоночника при транспортировке на носилках без щита |
Эвакуация больного должна осуществляться санитарным транспортом. При транспортировке обычным транспортом, под носилки необходимо подстелить солому и т.д., чтобы свести до минимума возможность дополнительной травматизации. Повреждения позвоночника часто сопровождаются задержкой мочеиспускания, поэтому во время длительной транспортировки необходимо своевременно опорожнять мочевой пузырь больного.
3. Комбинированные поражения
Если пострадавший получил травму, связанную с одновременным воздействием различных поражающих факторов (механического, термического, радиационного, химического) одного или нескольких видов оружия, то поражение является комбинированным.
В современной войне комбинированные поражения будут занимать большой удельный вес в структуре санитарных потерь. Предполагается, что при этом будут преобладать радиационные поражения, часто ожоги в сочетании с механическими травмами и радиационными поражениями.
Опыт локальных войн показывает, что особенно возрастает количество ожогов при применении вязких зажигательных смесей типа напалма. Такие ожоги характеризуются значительной глубиной, поражением всей ткани кожи и глубжележащих тканей.
Постоянное совершенствование огнестрельного оружия, повышение его скорострельности, начальной скорости полета пули и ее убойной силы, создание новых боеприпасов, обладающих высокой поражающей способностью, приводят к утяжелению огнестрельной раны.
К новым видам обычного оружия относятся боеприпасы объемного взрыва и высокоточное оружие.
Боеприпас объемного взрыва представляет собой заполненную специальным жидким горючим емкость с подрывным устройством.
Падение боеприпаса на грунт сопровождается распылением горючей смеси и образованием топливно-воздушного облака, которое подрывается. Эффективность такого взрыва в несколько раз выше, чем осколочно-фугасного боеприпаса. У пострадавших возникают в основном комбинированные поражения (травма + ожог + поражение окисью углерода и др.).
Отличия поражений, вызванных применением боеприпасов объемного взрыва, от обычных взрывных травм, носят лишь количественный характер: увеличивается число безвозвратных потерь, растет доля крайне тяжелых повреждений. Медицинской службе приходится иметь дело обычно с небольшим количеством пострадавших (поскольку большая часть подвергнувшихся действию поражающих факторов объемного взрыва сразу погибает). Выжившие пострадавшие имеют комбинацию переломов и повреждений внутренних органов, вызванных действием взрывной волны, ран, причиненных вторичными ранящими снарядами, баротравмы уха и легких вследствие резкого колебания давления воздуха, ожогов, отравления вследствие вдыхания продуктов горения. Первая и доврачебная помощь в таких случаях сводится к выявлению ведущих компонентов поражения и выполнению мероприятий, направленных на обеспечение проходимости дыхательных путей, остановку наружного кровотечения, иммобилизацию переломов и обезболивание по правилам, изложенным в соответствующих разделах.
Высокоточное оружие обеспечивает поражение наземных целей (в том числе бронированных объектов), находящихся на значительном удалении. Самолеты, патрулируя над своей территорией, перехватывают радиосигналы, которые излучают объекты противника. Эти радиосигналы передаются на пункт управления, где определяются координаты целей и их типы. Затем осуществляется автоматическое наведение оружия на цели и дается команда на его применение. Большая мощность средств поражения и точность их попадания приводят к тому, что значительно увеличиваются безвозвратные потери. Среди санитарных потерь возрастают крайне тяжелые поражения, которые могут наблюдаться у 70% пострадавших. В структуре санитарных потерь также будут преобладать комбинированные поражения.
Комбинированные радиационные поражения
Комбинированные радиационные поражения возникают при одновременном или последовательном воздействии на организм ионизирующих излучений и поражающих факторов нелучевой этиологии. Наиболее типичными являются комбинированные радиационные поражения от одновременного воздействия факторов ядерного взрыва – комбинации острых лучевых поражений с ожогами и (или) механическими травмами. Комбинированные радиационные поражения могут являться результатом ядерного взрыва (составляя 50-70 % санитарных потерь), быть следствием техногенных катастроф и террористических актов на объектах ядерной энергетики.
Течение комбинированных радиационных поражений характеризуется так называемым синдромом взаимного отягощения, т. е. утяжелением патологического процесса под влиянием совместного действия нескольких поражающих факторов.
При комбинированных радиационных поражениях в первую очередь принимают меры к устранению действия на пораженного механического и ожогового факторов, быстрой остановке кровотечения и восстановлению дыхания. Индивидуальные средства защиты (респираторы, противогазы, защитную одежду) используют при необходимости. В случае загрязнения кожных покровов и обмундирования РВ проводят частичную санитарную обработку. Организуют возможно более быстрый выход (вынос) пораженных из очага и района загрязнения. В очаге поражения выделяют группу тяжелораненых, подлежащих эвакуации в первую очередь.
Доврачебная помощь включает сортировку поступивших пораженных с учетом тяжести поражения. Выделяют 2 группы: тяжелопораженные, которые эвакуируются в первую очередь; легкопораженные, которые эвакуируются во вторую очередь (в возможно более короткие сроки). Мероприятия доврачебной помощи: повторный прием радиозащитного препарата и средства предупреждения первичной общей реакции; в случае попадания РВ в организм – прием антидота с последующим промыванием желудка; при комбинированных поражениях – повторное введение обезболивающего средства и антибиотиков; по показаниям применяют сердечные и дыхательные аналептики (кофеин, кордиамин), антигистаминные препараты (димедрол и др.), транквилизаторы.
4. Шок и противошоковые мероприятия
Опасным последствием тяжелых ранений и закрытых повреждений является травматический шок. Его развитию способствуют болевая импульсация, кровопотеря, нарушение дыхания, повреждение жизненно важных органов.
В течение травматического шока различают фазы возбуждения и угнетения. Первая фаза кратковременна и часто не фиксируется медицинским персоналом. Этот период наступает вслед за травмой и характеризуется общим возбуждением, страхом пострадавшего, бледностью кожных покровов, нормальным или повышенным артериальным давлением.
В фазу угнетения происходит снижение деятельности всех функций органов и систем. Пострадавший резко заторможен, безразличен к окружающему, кожные покровы бледные и холодные на ощупь, отмечаются цианоз губ, неподвижный взгляд. Пульс частый и слабый, болевые реакции снижены.
В период Великой Отечественной войны 1941 –1945 гг. шок развивался у 10% раненых. В условиях войны с применением оружия массового поражения возможно увеличение его частоты, которая может составить 20–30% от числа пораженных.
Возникновению шока способствуют несвоевременное оказание медицинской помощи, плохая иммобилизация, тяжелые условия транспортирования, перегревание или переохлаждение и другие неблагоприятные факторы.
В целях предупреждения развития травматического шока при оказании первой помощи на поле боя следует быстро остановить кровотечение, произвести при необходимости реанимационные мероприятия, наложить первичную повязку, осуществить иммобилизацию поврежденной области в случае перелома, ввести обезболивающее средство из шприц-тюбика при тяжелых повреждениях, быстро и бережно вынести и осторожно эвакуировать раненых. Важно не допускать их переохлаждения. Если у пострадавшего не повреждены внутренние органы, его следует напоить горячим чаем, водой, дать 50–100 мл водки.
При шоке первая помощь тем эффективней, чем раньше она оказана.
5. Использование аптечки индивидуальной при ожогах и травмах
Марлевые бинты. Наиболее распространенное перевязочное средство. Бинты изготовляют из отбеленной гигроскопической марли.
Скатанная часть бинта называется головкой, а свободный конец - начало.
Стерильные и нестерильные марлевые бинты, изготовленные промышленным способом, имеют, как правило, стандартные размеры: 7см х 5м, 10 см х 5м, 14 см х 7м, 16 см х 10м. Бумажная упаковка стерильных бинтов вскрывается с помощью вклеенной в упаковку разрезной нити или методом перекручивания.
Пакет перевязочный индивидуальный стерильный (ППИ) предназначен для оказания само- и взаимопомощи на месте ранения. Пакет состоит из бинта и двух прошитых ватно-марлевых подушечек, сложенных в два раза. Одна из подушечек укреплена на бинте неподвижно, другую можно легко перемещать.
Пакет упакован в две оболочки: наружную прорезиненную, и внутреннюю бумажную (пергамент в три слоя). В складках бумажной оболочки находится английская булавка. Содержимое пакета стерильно.
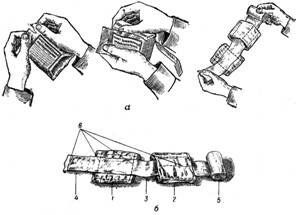
Рис. 18. Индивидуальный перевязочный пакет
и порядок его вскрытия:
а – порядок вскрытия пакета; б – пакет в развернутом виде; 1 – неподвижная подушечка; 2 – подвижная подушечка; 3 – бинт; 4 – начало бинта; 5 – головка бинта;
6 – цветные нитки. |
Порядок вскрытия пакета перевязочного индивидуального (рис. 18):
- Наружную оболочку разрывают по имеющемуся надрезу.
- Извлекают булавку и перевязочный материал, упакованный в бумажную оболочку.
- Бумажную оболочку снимают с помощью разрезной нитки.
- Повязку разворачивают таким образом, чтобы не касаться руками тех поверхностей ватно-марлевых подушечек, которые будут прилегать к ране. Ватно-марлевые подушечки берут руками только со стороны прошитой цветными нитками.
Применение пакета перевязочного индивидуального для оказания первой помощи:
Если повязку накладывают на одну рану, вторую подушечку следует уложить поверх первой (рис. 19 б).
|
|
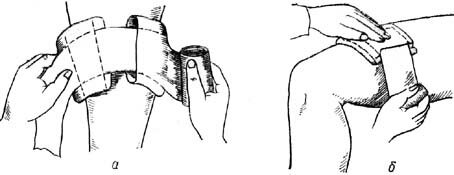
Рис. 19. Перевязка раны с применением пакета перевязочного индивидуального:
а – перевязка двух ран; б – перевязка одной раны.
|
- Если повязку накладывают на две раны, то подвижную подушечку отодвигают от неподвижной на такое расстояние, чтобы можно было закрыть обе раны (рис. 19 а).
- Подушечки удерживают на ранах с помощью бинта.
- Конец бинта закрепляют булавкой на поверхности повязки или завязывают.
- Наружную прорезиненную оболочку ППИ применяют для наложения окклюзионной повязки при проникающем ранении грудной клетки.
Общие правила наложения бинтовой повязки
Бинтовая повязка, на какую бы часть тела она ни накладывалась, может быть правильно выполнена только при соблюдении основных правил:
1. Больного следует уложить или усадить в удобное положение, чтобы бинтуемая область тела была неподвижна и доступна.
В случаях ранений головы, шеи, груди, верхних конечностей, если позволяет состояние раненого, повязку удобнее накладывать усадив пострадавшего. При ранении живота, области таза и верхних отделов бедра, повязка накладывается в положении лежа на спине, а таз пострадавшего следует приподнять, подложив под крестец сверток из одежды или скатку шинели.
2. Бинтуемая часть конечности должна находится в положении, в каком она будет находиться после наложения повязки.
Для плечевого сустава – это слегка отведенное положение плеча, для локтевого сустава – согнутое под прямым углом предплечье. Область тазобедренного сустава бинтуют при выпрямленном положении конечности, коленного сустава - конечность слегка согнута в суставе, голеностопного сустава – стопа устанавливается под углом 90 градусов к голени.
3. Бинтующий должен стоять лицом к больному, чтобы иметь возможность вести наблюдение за его состоянием и избегать ненужного травмирования при наложении повязки.
4. Ширина бинта выбирается соответственно размерам раны и бинтуемого сегмента тела.
5. Бинт раскатывают слева направо, против часовой стрелки. Головку бинта, как правило, держат в правой руке, а свободный конец – в левой.
Исключение составляют: повязка на левый глаз, повязка Дезо на правую руку, колосовидные повязки на правый плечевой и тазобедренный суставы и первый палец правой стопы. При наложении этих повязок бинт раскатывают справа налево.
6. Бинтование всегда производят от периферии к центру (снизу вверх).
7. Бинтование начинают с 2-3 закрепляющих туров (т.е. круговых витков) бинта. Закрепляющие туры накладываются на наиболее узкую неповрежденную область тела около раны.
8. Каждый последующий оборот бинта должен перекрывать предыдущий на половину или на две трети его ширины.
9. Бинт раскатывают не отрывая его головки от поверхности тела, что обеспечивает равномерное натяжение бинта на всем протяжении повязки.
10. Если бинт израсходован, а бинтование необходимо продолжить, тогда под конец бинта подкладывают начало нового и укрепляют круговым туром; затем бинтование продолжают.
11. Бинтование рекомендуется завершать 2-3 круговыми турами наложенными в проекции закрепляющих туров, с которых начиналось бинтование.
12. Повязка завершается надежным закреплением конца бинта.
Конец бинта разрезают (разрывают) продольно, полученные полосы перекрещивают между собой, затем обводят вокруг бинтуемого сегмента и завязывают узлом. Закрепить конец бинта можно также английской булавкой, полосками лейкопластыря, прошить нитками, либо продернуть кровоостанавливающим зажимом сквозь туры бинта и завязать узлом.
13. Узел, которым закреплен конец бинта не должен находиться: в проекции раны (другого повреждения), на затылочной и височной области, на спине, на подошвенной поверхности стопы, на ладонной поверхности кисти.
Правильно наложенная повязка должна быть аккуратной, экономичной, полностью закрывать перевязочный материал наложенный на рану, не должна причинять больному беспокойства.
При оказании первой помощи на поле боя или на месте происшествия при несчастных случаях не всегда возможно полностью выполнить перечисленные правила бинтования. Однако, в любых условиях повязка должна быть наложена умело и качественно, чтобы оказывать лечебное воздействие.
Ошибки при наложении бинтовых повязок
1. Если повязка наложена туго, либо давление туров бинта неравномерно в различных частях повязки, то возникает нарушение кровообращения в периферических отделах конечности.
Сдавление повязкой проявляется синюшностью кожных покровов и отечностью конечности ниже повязки, болезненными ощущениями, пульсирующей болью в ране, онемением, покалыванием, усилением кровотечения из раны (феномен венозного жгута). При транспортировке в зимнее время, нарушение кровообращения в результате сдавления повязкой может привести к отморожению периферических отделов конечности.
В случае появления перечисленных признаков повязку рассекают ножницами на 1-2 см по краю или меняют.
2. Целостность повязки легко нарушается, либо повязка сползает, если не сделаны или сделаны неправильно первые закрепляющие туры повязки. Повязку необходимо подбинтовать, либо сменить.
Следует отметить, что повязка получается более прочной, если первые закрепляющие туры накладывают на кожу предварительно смазанную клеолом.
3. При слабом натяжении бинта повязка быстро сползает. Это обычно бывает, когда из-за неправильного положения пострадавшего во время бинтования, мышцы поврежденной части тела находятся в напряженном состоянии, что увеличивает ее объем. При расслаблении мышц, возникает несоответствие повязки объему поврежденной части тела. В этом случае повязку рекомендуется сменить.
 10 доказательств участия РФ в войне на Донбассе
10 доказательств участия РФ в войне на Донбассе Российские твари продолжают обстреливать города востока Украины
Российские твари продолжают обстреливать города востока Украины Ситуация в зоне АТО
Ситуация в зоне АТО Хроники Дебальцевской ловушки
Хроники Дебальцевской ловушки За два дня на Донбассе погибло 300 российских военных
За два дня на Донбассе погибло 300 российских военных Говорят, генералы всегда готовятся к прошедшей войне
Говорят, генералы всегда готовятся к прошедшей войне Битва за аэропорт
Битва за аэропорт Относительно дальнейшего развития ситуации на Донбассе
Относительно дальнейшего развития ситуации на Донбассе Россияне боятся вируса Новороссии
Россияне боятся вируса Новороссии Пастор, дай приказ!
Пастор, дай приказ! Что делали морпехи РФ под Мариуполем?
Что делали морпехи РФ под Мариуполем? Расчленитель из Луганды или ды-рявые перегруппировки...
Расчленитель из Луганды или ды-рявые перегруппировки... Старый сценарий новой войны
Старый сценарий новой войны